Rezept des Lebens
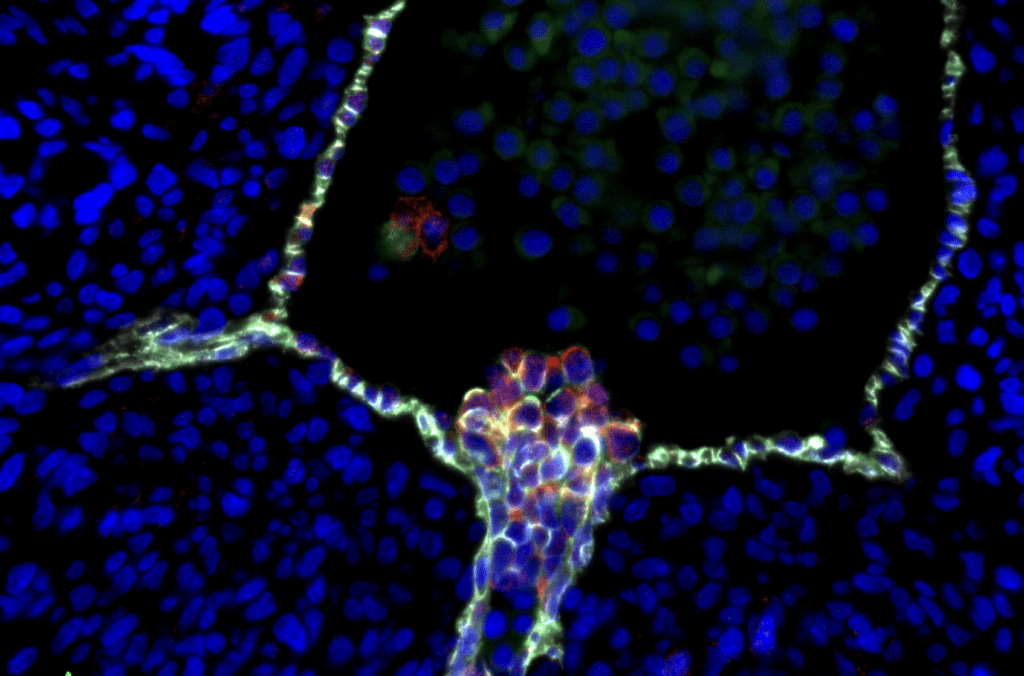
Sechs Liter Blut – das ist in etwa das Volumen, welches durch den Körper eines durchschnittlichen Menschen mit einem Gewicht von 70 kg fließt. Aber wie entsteht die lebenswichtige Flüssigkeit? Forschende der University of California in Los Angeles (UCLA) haben in Kooperation mit dem NMI Naturwissenschaftlichen und Medizinischen Institut in Reutlingen und dem Institut für Biomedical Engineering der Universität Tübingen erstmals einen genauen Fahrplan kartiert, der jeden Schritt der Entwicklung von Blutstammzellen im menschlichen Embryo beschreibt. Die in der Fachzeitschrift Nature veröffentlichten Forschungsergebnisse könnten dazu beitragen die Behandlungsmöglichkeiten für Leukämie und erbliche Blutkrankheiten zu verbessern.
Rote Blutkörperchen, weiße Blutkörperchen und Blutblättchen – alle Blutzellen des menschlichen Körpers entstehen im Knochenmark. Hier befinden sich die wichtigen Blutstammzellen. Sie besitzen die Fähigkeit sich fortwährend zu teilen und sich in jede Art von Blutzelle im menschlichen Körper zu entwickeln. Seit Jahrzehnten verwenden Ärzt*innen Blutstammzellen aus dem Knochenmark oder der Nabelschnur von Neugeborenen für lebensrettende Transplantationsbehandlungen. Der Mangel an passenden Spender*innen und das wenige verfügbare Zellmaterial im Nabelschnurblut limitieren die vielversprechenden Behandlungen.
Zu Beginn versuchte man die Blutstammzellen mit Hilfe von pluripotenten Stammzellen zu erzeugen. Diese Zellen können jeden Zelltyp des menschlichen Körpers hervorbringen. Forschenden gelang es bislang lediglich die kurzlebigen Blutvorläuferzellen, die nur begrenzte Blutzelltypen hervorbringen, zu züchten. “Niemand hat es bislang geschafft funktionelle Blutstammzellen aus menschlichen pluripotenten Stammzellen herzustellen, da wir einfach nicht genug über die Zelle wussten, die wir erzeugen wollten”, so Studienleiterin Prof. Dr. Hanna Mikkola vom Eli and Edythe Broad Center of Regenerative Medicine and Stem Cell Research an der UCLA. Der neue Fahrplan hilft nun die grundlegenden Unterschiede zwischen den beiden Zelltypen zu verstehen. Gleichermaßen ist er eine Anleitung für die Produktion relevanter Zelltypen, die für den Einsatz in Transplantationstherapien geeignet sind.
Auf die Lage kommt es an
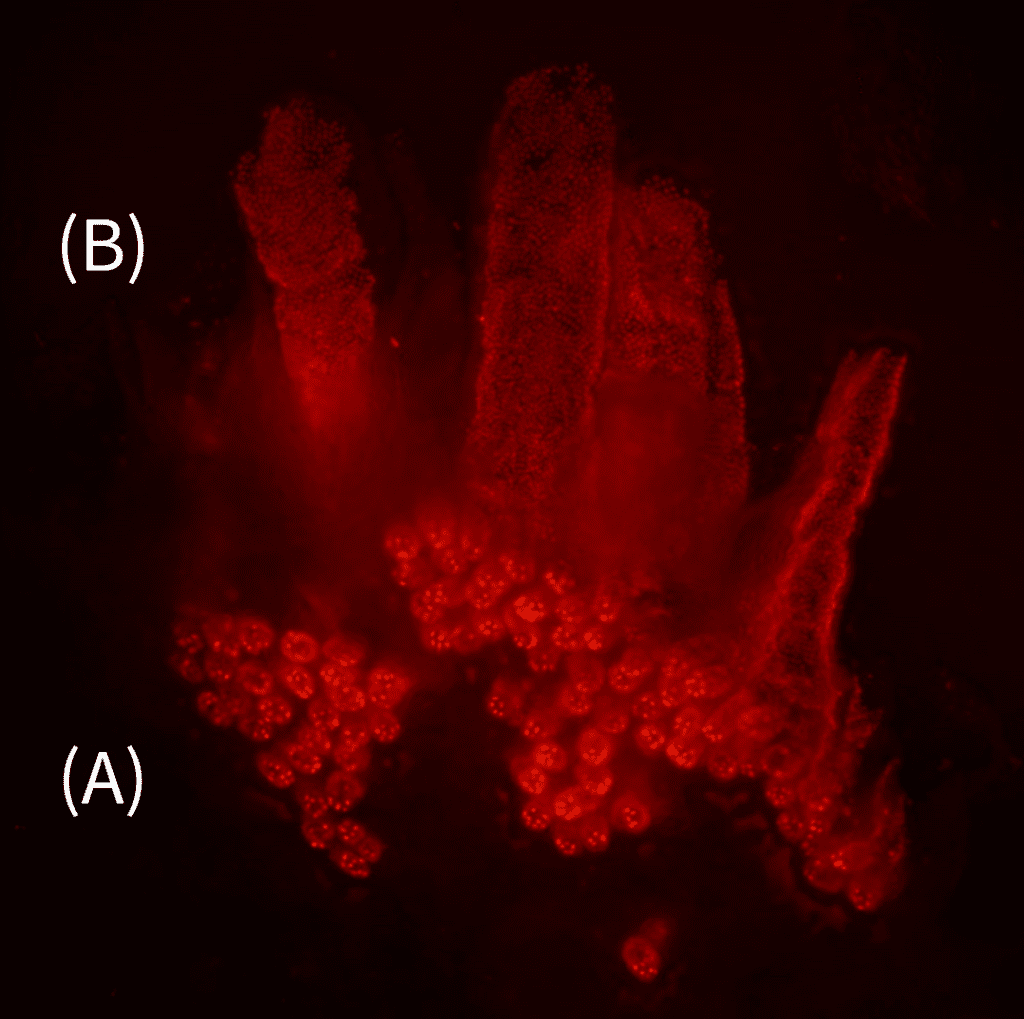
Die Kooperationspartner*innen des australischen Murdoch Children’s Research Institute lieferten die essenziellen Transkriptomdaten. Nachdem die aktiven Gene mit Hilfe der molekularen Kartierungsmethoden ausfindig gemacht wurden, zeigte das Forscher*innenteam des NMI in Reutlingen und der Universität Tübingen durch hochauflösende Mikroskopiemethoden die Lage der entsprechenden Zellen im Embryo. „Die Zellmarker kannten wir aus den Transkriptomdaten, allerdings glich die Suche nach den hochspezifischen, aber sehr kleinen Zellclustern der sprichwörtlichen Suche nach der Nadel im Heuhaufen. Die Freude war riesig, als wir endlich die spezifischen Zellen im Mikroskop gefunden haben“, berichtet Simone Liebscher, Labor-Managerin der Schenke-Layland Arbeitsgruppe. Grundsätzlich beginnt die Entwicklungsreise der unreifen Blutstammzellen im hämogenen Endothel, der Blutgefäßwand. Ähnlich einem Lehrling bildet sich die Blutstammzelle an unterschiedlichsten Orten weiter. Von der Aorta reist sie bis ins Knochenmark. Einen besonderen Meilenstein ihrer Ausbildungszeit durchläuft die Blutstammzelle in der Leber – hier erlernt sie ihre Teilungsfähigkeit.
Der zelluläre Ursprung und Entstehungsort der Blutstammzellen war lange unbekannt – die Kartierung hat endlich Licht ins Dunkel gebracht. “Wir freuen uns mit unseren Kompetenzen dieses zukunftsweisende Projekt zu unterstützen. Durch diesen Fahrplan könnte die Hämatologie revolutioniert werden”, betont Prof. Dr. Katja Schenke-Layland, Direktorin des NMI und Professorin für Medizintechnik und Regenerative Medizin am Institut für Biomedical Engineering der Medizinischen Fakultät der Universität Tübingen. Fügt man die einzelnen Puzzleteile zusammen, bilden diese das Rezept für die Herstellung transplantierbarer Blutstammzellen im Labor. Darüber hinaus hilft die Kartierung die Entstehung bestimmter Krankheitsbilder besser zu verstehen. Möglicherweise könnte man nun endlich eine Antwort auf die Frage finden, warum manche Blutkrebsarten, die bereits im Mutterleib entstehen, aggressiver sind als solche, die nach der Geburt auftreten.
Quelle: NMI Naturwissenschaftliches und Medizinisches
Institut an der Universität Tübingen